Perikardiální výpotek/Tamponáda
Normální perikardiální vak obsahuje 10-50 ml perikardiální tekutiny tvořené plazmatickým ultrafiltrátem, který působí jako lubrikant mezi perikardiálními vrstvami.
Perikardiální výpotek lze klasifikovat podle jeho vzniku (akutní, subakutní, chronický, pokud trvá > 3 měsíce), distribuce (cirkumferenční nebo lokalizovaný), hemodynamického dopadu (žádný, srdeční tamponáda, výpotkově-konstrikční), složení (exsudát, transsudát (hydroperikard), krev (hemoperikard), vzácně vzduch nebo plyn (pneumoperikard)) a podle velikosti na základě jednoduchého semikvantitativního echokardiografického hodnocení jako mírný (<10 mm), středně velký (10-20 mm) nebo velký (>20 mm).
Obrázek 1 Klasifikace perikardiálního výpotku
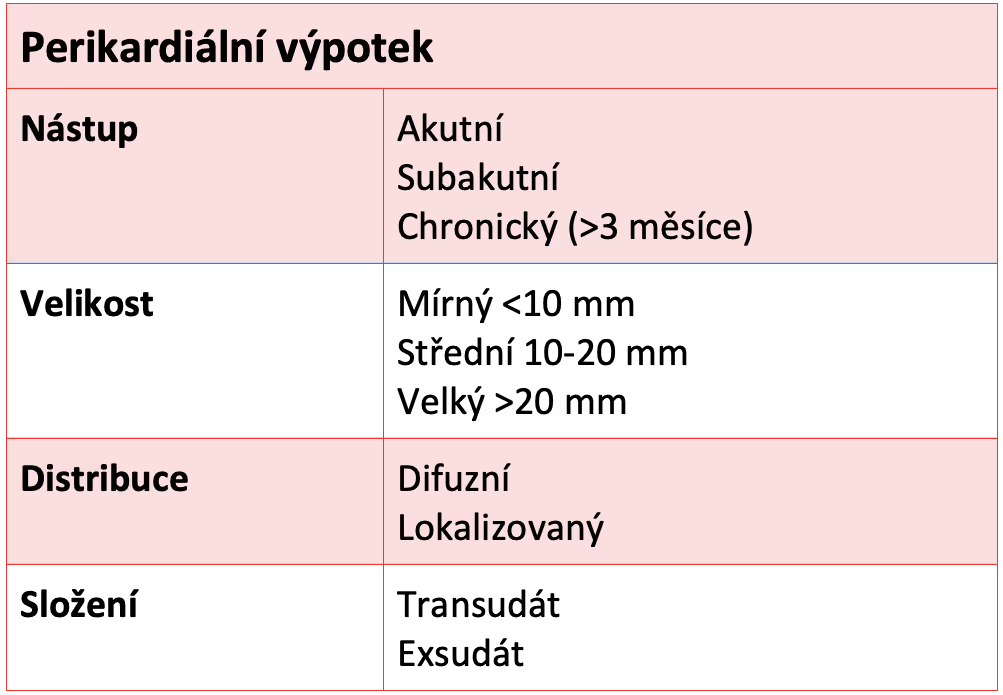
Převzato z: Adler, Y., Charron, P., & Imazio, M. (2015, November 7). 2015 ESC Guidelines for the diagnosis and management of pericardial diseases: The Task Force for the Diagnosis and Management of Pericardial Diseases of the European Society of Cardiology (ESC). Academic.Oup.Com. https://academic.oup.com/eurheartj/article/36/42/2921/2293375#204378284
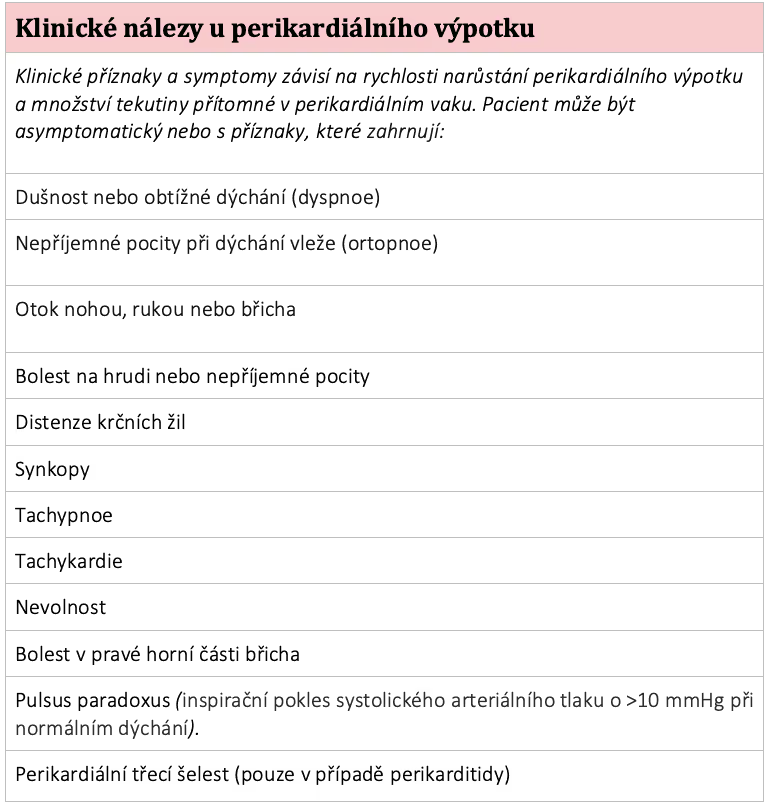
Klinické nálezy (obrázek 2)
Srdeční tamponáda
Srdeční tamponáda je kompresivní stav srdce způsobený nahromaděním tekutiny, hnisu, krve, sraženin nebo plynu v důsledku zánětu, úrazu, ruptury srdce nebo disekce aorty a z toho vyplývajícího zvýšeného intraperikardiálního tlaku, který stlačuje srdeční komory a brání normálnímu plnění.
S hromaděním tekutiny v perikardiálním vaku se zvyšuje perikardiální tlak a systémový a plicní žilní tlak se musí zvýšit, aby se udrželo plnění srdce.
Jak se srdeční tamponáda stává závažnější, tyto veno-kardiální gradienty se nadále snižují, což vede k postupnému poklesu srdečního výdeje.
Když jsou kompenzační mechanismy vyčerpány, stává se preload nedostatečným pro udržení srdečního plnění, koronární a systémové perfuze.
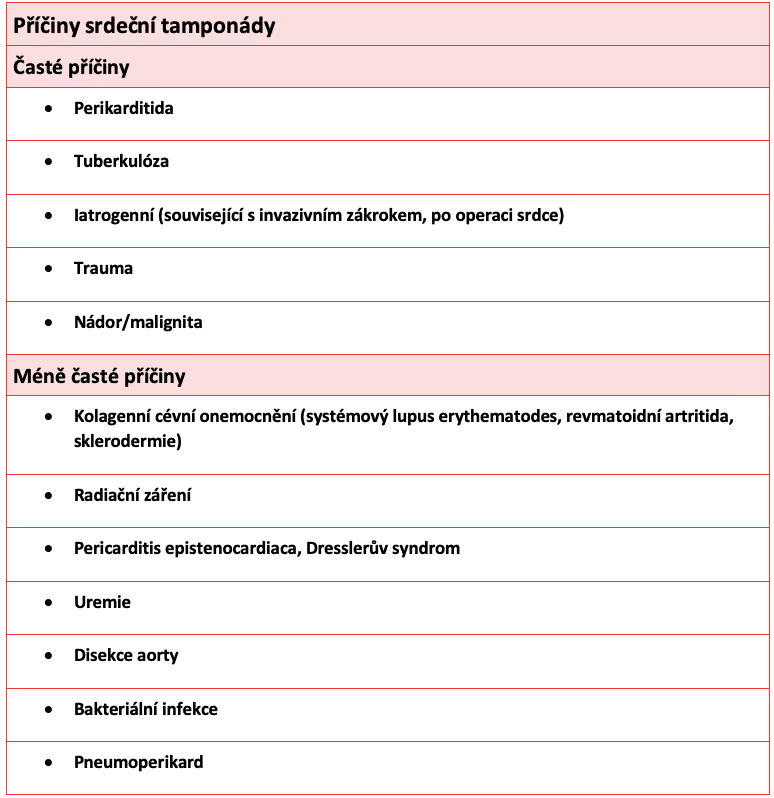
Obrázek 3 Příčiny srdeční tamponády
Klinické nálezy
Rozsah klinických a hemodynamických abnormalit závisí na rychlosti hromadění a množství perikardiálního obsahu, roztažnosti perikardu a plnicích tlacích a poddajnosti srdečních komor.
Obrázek 4 Klinické nálezy u srdeční tamponády

Echokardiografické vyšetření perikardiálního výpotku
Zobrazovací vyšetření srdce by mělo být provedeno vždy, když je podezření na PV, protože fyzikální vyšetření nebo rentgenový snímek hrudníku nemohou stanovit definitivní diagnózu.
Echokardiografie je prvotním metodou volby pro zjištění přítomnosti PV, protože ji lze provést s minimálním zpožděním a má téměř 100% přesnost. Je také nejlepším diagnostickým nástrojem pro posouzení fyziologických a hemodynamických účinků PV.
Separace obou vrstev, která je patrná pouze v systole, představuje normální nebo klinicky nevýznamné množství perikardiální tekutiny (triviální PV), zatímco separace, která je přítomna v systole i diastole, je spojena s výpotkem o objemu > 50 ml (malý PV).
Levý pleurální výpotek může imitovat PV. V těchto případech by mělo být provedeno dvojrozměrné (2D) parasternální vyšetření v dlouhé ose. Zobrazení, které ukazuje tekutinu mezi sestupnou aortou a srdcem, stanoví tekutinu jako perikardiální, nikoli pleurální.
2D echokardiografie následovaná dopplerovským vyšetřením představuje nejjednodušší způsob, jak prokázat a posoudit PV.
Dvourozměrná echokardiografie umožňuje kvalitativní posouzení velikosti a distribuce PV a také detekci tekutiny, která může být lokalizovaná nebo mít hustotu odpovídající spíše exsudátu či sraženině než transsudativní tekutině.
Epikardiální tuk je často světlejší než myokard a má tendenci pohybovat se v souladu se srdcem.
1) Malý perikardiální výpotek
Video 1 Malý perikardiální výpotek (maximální separace mezi viscerálním a parietálním perikardem = 10 mm), částečně organizovaný (echogenní) - projekce PLAX

Video 2 Malý perikardiální výpotek, částečně organizovaný (echogenní) - projekce PSAX

Video 3 Malý perikardiální výpotek (maximální separace mezi viscerálním a parietálním perikardem = 10 mm), diastolické zvlnění volné stěny PS (nespecifický nález) - projekce A4C

Video 4 Průměr IVC vykazuje více než 50% zmenšení při nádechu u pacienta s malým perikardiálním výpotkem - subxipfoideální zobrazení

Obrázek 5 Normální průměr IVC (15 mm) u pacienta s malým perikardiálním výpotkem - subxiphoideální zobrazení

2. Středně velký perikardiální výpotek
Video 5 Středně těžký perikardiální výpotek (separace mezi viscerálním a parietálním perikardem 10-20 mm), maximum se nachází u inferolaterální stěny - projekce PLAX

Video 6 Středně velký perikardiální výpotek (separace mezi viscerálním a parietálním perikardem 10-20 mm), maximum se nachází u inferolaterální stěny - projekce PSAX

Obrázek 6 Středně velký perikardiální výpotek (separace mezi viscerálním a parietálním perikardem 15 mm), maximum se nachází u laterální stěny - A4C

Obrázek 7 Středně velký perikardiální výpotek, maximum se nachází u inferolaterální stěny - 15 mm - subxiphoideální projekce

Obrázek 8 Nevýznamné změny maximální rychlosti E vlny mitrálního průtoku během dýchání u pacienta se středně velkým perikardiálním výpotkem - max. 1,42 m/s vs. min. 1,18 m/s = 17 %.

Video 7 Průměr IVC vykazuje více než 50% snížení během vdechu u pacienta se středně velkým perikardiálním výpotkem - subxiphoideální zobrazení.

Středně velký až velký chronický perikardiální výpotek
Video 8 Středně velký až velký chronický perikardiální výpotek bez aktuálních hemodynamických známek srdeční tamponády - PLAX projekce

Video 9 Středně velký až velký chronický perikardiální výpotek bez aktuálních hemodynamických známek srdeční tamponády - PSAX projekce

Obrázek 9. Nevýznamné změny maximální rychlosti vlny E mitrálního průtoku během dýchání u pacienta se středně velkým perikardiálním výpotkem - max. 1,16 m/s vs. min. 0,95 m/s = 10 %.

Video 10 Středně velký až velký chronický perikardiální výpotek bez aktuálních hemodynamických známek srdeční tamponády; vlnění volné stěny pravé síně - A4C

Obrázek 10 Středně velký až velký chronický perikardiální výpotek bez aktuálních hemodynamických známek srdeční tamponády, maximálně 20 mm lokalizovaný kolem pravé síně - A4C

Video 11 Středně velký až velký chronický perikardiální výpotek bez aktutních hemodynamických příznaků srdeční tamponády - subxiphoideum

Obrázek 11 Dilatovaná IVC u pacienta s chronickým perikardiálním výpotkem - subxiphoideum

Srdeční tamponáda
Nejdůležitější echokardiografické nálezy u hemodynamicky komplikujících perikardiálních výpotků jsou:
1) velký perikardiální výpotek se swinging heart (nemusí být patognomické pro tamponádu)
2) zmenšený enddiastolický a endsystolický rozměr levé komory se známkami sníženého tepového objemu a srdečního výdeje
3) rozšířená a nestlačitelná dolní dutá žíla (IVC)
4) kolaps komory pravého srdce v diastole
5) inspirační vyklenutí nebo ''odskok'' interventrikulárního septa do levé komory
6) charakteristické abnormální respirační změny v dopplerovském záznamu rychlosti proudění - transmitrální a transtrikuspidální pulzní dopplerovské rychlosti
7 změny v rychlosti průtoku jaterními žilami
1) Velký perikardiální výpotek se "swinging heart"
"Swinging heart" je charakterizovaný jako rotační pohyb proti směru hodinových ručiček, který se vyskytuje jako doplňkový k trojúhelníkovému pohybu srdce a vytváří pohyb podobný tanci.
Video 12 Swinging heart u pacienta se srdeční tamponádou

2) Zmenšení enddiastolického a endsystolického rozměru levé srdeční komory
Parasternální projekce v krátké ose ukazuje účinky stlačení srdce a snížení plnění.
Rozměry dutiny LK v systole a diastole jsou zmenšené, zatímco myokard, který si zachovává stejnou hmotnost, se jeví jako ''hypertrofovaný''.
Diastolický průměr PK se během nádechu zvětšuje, zatímco diastolický průměr LK se zmenšuje, přičemž během výdechu jsou patrné opačné změny.
3) Dilatovaná dolní dutá žíla (IVC)
Důležitým 2D znakem tamponády je rozšířená dolní dutá žíla (IVC).
Dilatovaná IVC (> 2,1 cm) s <50% zmenšením průměru během nádechu odráží zvýšení systémového žilního tlaku, ke kterému dochází při zvýšení nitrohrudních tlaků tlakem perikardu.
Video 13 Rozšířená IVC během dýchání

4) Kolaps komory pravého srdce v diastole
Kolaps v systole u síní a během diastoly u komor.
Diastolický "kolaps" PS a PK na 2D echokardiografii je obvykle patrný u srdeční tamponády a je zvláště důležitý při diagnostice nízkotlaké tamponády, kdy je dilatace IVC minimální nebo chybí.
Důležité je zhodnotit délku trvání kolapsu PS. Doba trvání kolapsu PS, která přesahuje jednu třetinu srdečního cyklu, je téměř 100 % senzitivní a specifická pro klinickou srdeční tamponádu.
Volná stěna PK zůstává vpáčená, dokud tlak v komoře při diastolickém plnění nepřekročí tlak v perikardu.
K diastolickému kolapsu pravého srdce může dojít při vyšších hodnotách perikardiálního tlaku za podmínek, kdy byly tlaky v pravé srdeční komoře zvýšené před nahromaděním výpotku, např. při hypertrofii PK, těžké plicní hypertenzi nebo koexistující těžké dysfunkci LK.
Kolaps pravé srdeční komory může naopak nastat dříve než obvykle, pokud jsou intrakardiální tlaky nízké v důsledku hypovolémie.
Výpotky lokalizované vzadu po kardiochirurgických operacích a těžká plicní arteriální hypertenze mohou způsobit diastolický kolaps LS a LK.
Video 14 Kolaps komory pravého srdce v diastole
.gif)
5) Inspirační vyklenutí nebo ''odskok'' interventrikulárního septa
Inspirační vyklenutí interventrikulárního septa směrem do levé komory během nádechu je běžně pozorováno u srdeční tamponády.
Během inspirace pozorujeme zvětšení rozměru PK a zmenšení rozměru LK v důsledku pohybu septa směrem k volné stěně LK.
Vyklenutí septa nebo jeho "odskočení" není pro srdeční tamponádu specifické, zatímco je typicky pozorováno u konstriktivní perikarditidy.
Video 15 Příklad odskočení septa u pacienta s konstriktivní perikarditidou.
.gif)
6) Změny transvalvulárních rychlostí
Změny se týkají zvýšení průtokových rychlostí přes trikuspidální a pulmonální chlopeň při nádechu a snížení průtokových rychlostí přes mitrální a aortální chlopeň.
Za normálních okolností je změna maximální rychlosti E vlny mitrálního průtoku přibližně 5 %.
Při srdeční tamponádě jsou změny rychlostí mitrálního a trikuspidálního průtoku mnohem větší:
- vrcholová mitrální rychlost vlny E - maximální pokles nastává s prvním úderem při nádechu a prvním úderem při výdechu a přesahuje > 25 % respirační variability
- vrcholová trikuspidální rychlost vlny E - maximální pokles je při prvním úderu ve výdechu a přesahuje >50 % respirační variability.
Vzorec: (výdech - nádech)/výdech
Obrázek 12 Závažná variace transmitrálních průtokových rychlostí - max. 1,01 m/s vs. min. 0,55 m/s = 46 %.

7) Rychlost průtoku jaterní žilou s použitím PW dopplera na hodnocení hemodynamických účinků perikardiálního výpotku
Normální jaterní žilní průtok je dvoufázový, systolická rychlost je větší než diastolická rychlost.
Při nádechu se zvyšuje vrcholová systolická i diastolická rychlost průtoku.
Když perikardiální výpotek brání plnění srdce, dopředné rychlosti průtoku se sníží z normálních 50 cm/s na 20-40 cm/s a převládá systolický žilní průtok.
Diastolická průtoková rychlost (DFV, z angl. Diastolic flow velocity) může být nepřítomna, ale stále ještě vykazovat určité inspirační zvětšení, nebo může DFV zcela vymizet.
Při absenci jaterního dopředného toku, který lze pozorovat pouze během nádechu, jsou systémové žilní a nitrosrdeční tlaky vyrovnané a hrozí srdeční zástava.
Video 16 Srdeční tamponáda - PLAX projekce

Video 17 Srdeční tamponáda - PSAX projekce

Video 18 Srdeční tamponáda - A3C projekce

Video 19 Srdeční tamponáda - subxiphoideální projekce

Obrázek 13 Transmitrální variabilita průtoku během nádechu u pacienta se srdeční tamponádou - max. 1,08 m/s oproti 0,74 m/s = 31 %.

References
[1] Jennings, C., Astin, F., Fitzsimons, D., Lambrinou, E., Neubeck, L., & Thompson, D. R. (2022). ESC Textbook of Cardiovascular Nursing (The European Society of Cardiology Series). Oxford University Press.
[2] Klein AL, Abbara S, Agler DA, Appleton CP, Asher CR, Hoit B, Hung J, Garcia MJ, Kronzon I, Oh JK, Rodriguez ER, Schaff HV, Schoenhagen P, Tan CD, White RD. American Society of Echocardiography clinical recommendations for multimodality cardiovascular imaging of patients with pericardial disease: endorsed by the Society for Cardiovascular Magnetic Resonance and Society of Cardiovascular Computed Tomography. J Am Soc Echocardiogr. 2013 Sep;26(9):965-1012.e15. doi: 10.1016/j.echo.2013.06.023. PMID: 23998693.
[3] Pérez-Casares A, Cesar S, Brunet-Garcia L, Sanchez-de-Toledo J. Echocardiographic Evaluation of Pericardial Effusion and Cardiac Tamponade. Front Pediatr. 2017 Apr 24;5:79. doi: 10.3389/fped.2017.00079. PMID: 28484689; PMCID: PMC5401877.
[4] Mayo Clinic staff. (2020a, March 11). Pericardial effusion - Symptoms and causes. Mayo Clinic. https://www.mayoclinic.org/diseases-conditions/pericardial-effusion/symptoms-causes/syc-20353720
[5] Adler Y, Charron P, Imazio M, Badano L, Barón-Esquivias G, Bogaert J, Brucato A, Gueret P, Klingel K, Lionis C, Maisch B, Mayosi B, Pavie A, Ristic AD, Sabaté Tenas M, Seferovic P, Swedberg K, Tomkowski W; ESC Scientific Document Group. 2015 ESC Guidelines for the diagnosis and management of pericardial diseases: The Task Force for the Diagnosis and Management of Pericardial Diseases of the European Society of Cardiology (ESC)Endorsed by: The European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J. 2015 Nov 7;36(42):2921-2964. doi: 10.1093/eurheartj/ehv318. Epub 2015 Aug 29. PMID: 26320112; PMCID: PMC7539677
[6]Ahmed, Z., Ainsworth, C., Tomkowski, W., & Kuca, P. (2019, April 29). Pericarditis. Cardiovascular Diseases - Diseases - McMaster Textbook of Internal Medicine. https://empendium.com/mcmtextbook/chapter/B31.II.2.17
.jpg)


